
Krampfadern (Varikosis, Varizen) sind erweiterte, oberflächliche und meist geschlängelte Venen. Die knotigen und bläulich schimmernden Blutgefäße sehen nicht nur unschön aus, sie können auch für schmerzende Beine oder geschwollene Knöchel verantwortlich sein. Prinzipiell können sich alle Venen zu Krampfadern entwickeln, am häufigsten sind jedoch die oberflächlichen Venen der Beine betroffen.
Der Name Krampfader ist aus dem mittelhochdeutschen Wort für „Krummader“ entstanden.
Viele Menschen haben Krampfadern. Experten schätzen, dass bei über 50 Prozent der Erwachsenen die Beinvenen schon verändert sind. Die Zahl der monatlichen Suchanfragen bei Google zum Begriff Krampfadern entfernen beträgt 14,800. Mit zunehmendem Alter häufen sich die Venenveränderungen und auch ihr Schweregrad nimmt zu.
Krampfadern treten meist an den Beinen auf und werden von Ärzten häufig „Varizen“ genannt. Die Erkrankung wird „Varikose“ genannt. Es handelt sich um Venen, die dicht unter der Haut verlaufen und die durch Blutstaus anschwellen und sich vielfach winden.
Solche angeschwollenen Venen sehen zunächst nicht sehr schön aus. Für die Betroffenen können Krampfadern also ein erhebliches kosmetisches Problem darstellen, sodass viele die unschönen Krampfadern entfernen wollen. Darüber hinaus sind Krampfadern jedoch auch mit Schmerzen und Schwellungen im Bereich der Füße und Beine verbunden. Durch die Minderversorgung kann auch die Haut Schaden nehmen und sich verfärben, jucken oder sich sogar entzünden.
Mit zunehmendem Alter häufen sich die Venenveränderungen, und auch ihr Schweregrad nimmt zu. Frauen leiden dreimal so oft unter Krampfadern wie Männer. Krampfadern machen sich meist zwischen dem 30. und 40. Lebensjahr bemerkbar. In den meisten Fällen sind Krampfadern gering ausgeprägt und machen keine gesundheitlichen Probleme. Mit zunehmendem Alter haben jedoch immer mehr Betroffene so starke Beschwerden, dass eine Behandlung zur Entfernung der Krampfadern nötig ist.
Die Voruntersuchung der Venen wird ambulant durchgeführt und dauert ca. 20 min. Diese umfassende Venendiagnostik macht in fast allen Fällen eine Röntgendiagnostik (Phlebographie) überflüssig.
Folgende Methoden stehen zur Verfügung:
• Lichtreflexionsrheographie (LRR)
• Venenverschlussplethysmographie (VVP)
• Venendruckmessung (VDM)
• Farbduplex-Sonographie
• Doppler-Sonographie
Venenleiden und Krampfadern sind Erkrankungen, die unbehandelt zu Komplikationen wie Schwellneigung, Schmerzen, Hautveränderungen bis hin zu offenen Beinen und Venenentzündungen führen können, sodass es Sinn macht, Krampfadern zu entfernen.
Schmerzfreie Untersuchungen, moderne, ästhetisch schonende Behandlungsmethoden sowie ambulante und stationäre Operationen gehören zum Behandlungsspektrum. Alle Untersuchungsmethoden, um ein Gefäßleiden zu diagnostizieren, sind schonend und risikolos.
In einem ausführlichen Patienten-Arztgespräch erfolgt die Abklärung von Venenerkrankungen, Erkrankungen des arteriellen Gefäßsystems, Lymphgefäßerkrankungen sowie der seltenen entzündlichen Gefäßerkrankungen und dem Lipödem. Dabei werden die Beinvenen und Beinarterien durch verschiedene Techniken, die sich ergänzen, systematisch untersucht. Diese modernen diagnostischen Verfahren ermöglichen dem Venenfacharzt eine komplexe Darstellung der anatomischen und funktionellen Verhältnisse in den Beingefäßen.
Die Ursachen von Krampfadern sind vielfältig: Übergewicht und Bewegungsmangel, Genetik, Arbeiten, die überwiegend im Sitzen oder Stehen erfolgen, Verhütungsmittel, Schwangerschaft, etc.
Einige der Ursachen, die Krampfadern hervorrufen:
Erbliche Faktoren:
Das Auftreten von Krampfadern ist sehr wahrscheinlich bei Menschen, deren Eltern und Großeltern schon an Krampfadern litten.
Schwangerschaft:
Die Schwangerschaft ist einer der häufigsten Ursachen von Krampfadern bei Frauen (vor allem in den letzten Wochen der Schwangerschaft), denn beim Fortschreiten der Schwangerschaft erhöht sich der Druck der Venen, wodurch der Rückfluss des Blutes zum Herzen erschwert wird.
Wechseljahre:
Die typischen hormonellen Schwankungen, die während der Wechseljahre auftreten,
können ebenfalls Krampfadern hervorrufen.
Hoher Blutdruck:
Hoher Blutdruck (welcher seinerseits durch Übergewicht hervorgerufen wird), kann auch zur Bildung von Krampfadern führen.
Enge Kleidung und/oder Schuhwerk:
Kleidung sollte weit, weich und gut ventiliert sein. Kleidung, die das Bein zu sehr einengt (Strumpfhosen, Strumpfhalter, Mieder) und die Blutzirkulation erschwert, sowie enge Gürtel sollten von Krampfaderbetroffenen und –gefährdeten gemieden werden.
Flache Schuhe sollten High Heels vorgezogen werden.
Antibabypille und hormonelle Arzneimittel:
Die Einnahme der Pille führt zur Zurückbehaltung von Flüssigkeit, außerdem begünstigt es das Versagen der Venenklappen. Eine Vielzahl von Frauen bemerkt die Veränderung ihrer Venen durch die hormonellen Schwankungen während ihres Zyklus. Viele bestätigen, dass erste „Spinnen-Äderchen“ mit der Einnahme der Antibabypille auftreten.
Bewegungsmangel:
Werden durch zu wenig Bewegung weder die Muskelkontraktion noch das Einsetzen der Fußsohle veranlasst, kommt es zur Stauung des Blutes und zur Überlastung der Venenklappen.
Während langer Perioden sitzend oder stehend arbeiten:
Das gleiche Problem tritt auf, wenn Sie lange Zeit sitzend oder stehend in einer Position verharren, da die Muskeln nicht genügend beansprucht werden. Außerdem muss das Rückflusssystem wegen der starren Position immer gegen die Schwerkraft arbeiten.
Krampfadern können mit chirurgischen und nicht-chirurgischen Methoden entfernt werden. Die Wahl der Behandlung hängt ganz von den individuellen Gegebenheiten des Patienten ab. In unserer Praxis stehen alle Möglichkeiten der Krampfaderentfernung zur Verfügung. Auf der Grundlage einer gründlichen Untersuchung und Diagnose wird ein individueller Behandlungsplan erstellt. Je nach Art und Ausprägung der Venenerkrankung bieten wir sowohl konservative (nicht operative) als auch operative Behandlungsansätze an. Bei operativen Eingriffen verwenden wir eine besonders schonende Form der örtlichen Betäubung, auf Wunsch des Patienten ist auch eine Vollnarkose möglich.
Nicht-chirurgische Behandlungswege
Für Patienten, bei denen kein operativer Eingriff notwendig ist, steht ein umfassendes Spektrum an konservativen Behandlungsmethoden zur Verfügung. Dazu gehört vor allem eine fachgerechte Kompressionstherapie. Je nach Venenproblem kommen auch Maßnahmen wie Lymphdrainage, physikalische Therapie und naturheilkundliche Verfahren zum Einsatz. Darüber hinaus bieten wir Anleitungen zu Venengymnastik und Venenwalking an, die von den Patientinnen und Patienten selbständig durchgeführt werden können. Krampfadern entfernen geht nicht immer mit einer Operation einher.
Operative Behandlungsmöglichkeiten
Ist zur Beseitigung der Krampfadern ein operativer Eingriff erforderlich, wird dieser in der Remigius | Klinik im Park ambulant oder stationär durchgeführt. Aufgrund unserer langjährigen Erfahrung und fachlichen Kompetenz decken wir das gesamte Spektrum bewährter Standardmethoden sowie moderner Verfahren einschließlich Radiowellentherapie und Laserbehandlung ab. Alle operativen Eingriffe werden in schonender Lokalanästhesie durchgeführt, wobei auf Wunsch auch eine Vollnarkose möglich ist.
Für Details zu den einzelnen Behandlungsmethoden (Krampfadern entfernen) klicken Sie hier. Dort finden Sie auch die häufigsten Fragen zur Krampfaderoperation.
Um das Gesamtergebnis der Operation sowie den Heilungsprozess nicht zu gefährden, empfehlen wir Ihnen folgende Punkte zu beachten:
Wundkontrolle / Fädenziehen
• Nach Beendigung der Therapie bitten wir Sie, sich beim weiterbehandelnden Hausarzt in den nächsten
Tagen zur Wundkontrolle vorzustellen.
• Zum Entfernen der Hautfäden sollte der Hausarzt ca. acht Tage nach der Operation aufgesucht werden.
Kompressionsstrümpfe
• Die Kompressionsstrümpfe sollten in der ersten Nacht nach der Operation getragen werden.
Danach reicht es tagsüber für 2 bis 4 Wochen (abhängig von den entstandenen Blutergüssen).
Darüberhinaus empfehlen wir Ihnen, die Strümpfe auch gelegentlich bei längerer Belastung
(z.B. lange Bus- oder Flugreisen) zu tragen.
Baden/Sauna
• Duschen ist normalerweise auch mit noch liegenden Hautfäden nach Abnahme des Kompressionsverbandes möglich, also nach etwa zwei Tagen. Falls zusätzlich auf kleineren Hautschnitten sogenannte Steri-Strips
(spezielle Wundpflaster) vorhanden sind, sollte möglichst erst nach deren Entfernung (nach etwa 3 – 4 Tagen) geduscht werden.
• Schwimmen ist etwa zwei Tage nach Entfernung der Hautfäden erlaubt.
Auf Sauna sowie heiße Vollbäder etc. sollten Sie für mindestens 4 Wochen verzichten.
Sport
• Leichte sportliche Aktivitäten (z.B. längere Spaziergänge, leichtes Jogging, Radfahren in der Ebene) können in der Regel nach Entlassung aus der Klinik vorsichtig wieder aufgenommen werden.
Stärkere sportliche Belastungen (z.B. Tennis, Fußball, Bergsteigen, Skifahren) sollten insgesamt für etwa 2
Wochen nach Entlassung ausgesetzt werden.
• Blutergüsse können unter Umständen über Wochen bestehen. Nach Verblassen der Blutergüsse sind oftmals kleinere Verhärtungen unter der Haut zu tasten, die in aller Regel harmlos sind und spontan verschwinden.
• Sollten nach der Entlassung aus unserer Klinik Beschwerden auftreten, so bitten wir Sie, wieder Kontakt mit uns aufzunehmen.
Nachuntersuchung
Wir empfehlen Ihnen eine phlebologische Nachuntersuchung in ca. 6 Monaten frühestens
jedoch nach 3 – 4 Monaten.
Wer vererbungsmäßig zu Krampfadern neigt, sollte sich regelmäßig um die Gesundheit seiner Venen kümmern, um von Krampfadern verschont zu bleiben. Nicht jedem Betroffenen mag es gelingen, vollständig frei von Krampfadern zu bleiben, aber mit der geeigneten Vorbeugung kann man die Krampfadern wenigstens so gering wie möglich halten.
Wichtige vorbeugende Maßnahmen sind:
• Bewegung, z.B. Laufen, Walken
• Venengymnastik
• Übergewicht vermeiden
• Wassertreten oder Schwimmen
• Beine hochlegen
Wichtig für die Venengesundheit – vor und auch nach der Behandlung – ist ein Lebensstil, der die Durchblutung unterstützt.
Mit kleinen Verhaltensänderungen lässt sich oft viel erreichen.
Weitere Tipps für die Venengesundheit:
1. Venen bei Hitze mit kühlem Wasserguss (z. B. aus dem Gartenschlauch ohne Spritzaufsatz) kräftigen. Außerdem täglich: Abwechselnd warm – kalt (je 1 Minute) Füße baden oder Füße und Unterschenkel abduschen.
2. Zwischendurch öfter die Beine hochlegen.
3. Tägliche Massage (z. B. mit Öl): Unterschenkel mit beiden Händen flach umfassen; langsam sanft in Richtung Knie ausstreichen. Jedes Bein 5 mal. Auch das Einmassieren von Venen-Salben und Venencreme (z. B. mit Heparin, Rosskastanie und Arnika) kann wohl tun. Dabei sollten die Beine hochgelegt werden.
4. Bei längeren Flügen oder Autofahrten Kompressionsstrümpfe (Travel socks) tragen. Bitte immer im Fachhandel anpassen lassen.
5. Mehrfach am Tag die Muskelpumpe anregen: Dazu auf die Zehen stellen,
Füße langsam wieder abrollen, jeweils 5 Minuten.
6. Viel spazieren gehen, regelmäßig Bewegungs- und Ausdauersport machen, z. B. Powerwalking, leichtes Joggen, Fahrradfahren, Heimtrainer, Schwimmen, Ski-Langlauf, Stepper und Venengymnastik.
Venenbewusste Lebensführung durch „3 gute L“:
Eine Krampfader ist eine defekte Vene. In dem betroffenen Bein wird das Blut nicht mehr richtig Richtung Herz transportiert. Die Folge können schwere, geschwollene, ja sogar schmerzende Beine sein.
Bei langem Stehen oder Sitzen verstärken sich die Symptome oft. Auch im Laufe des Tages und bei warmen Temperaturen berichten Betroffene von zunehmenden Spannungs- und Schweregefühlen, teilweise auch von zunehmenden Schmerzen. Schmerzen werden hinsichtlich der Intensität unterschiedlich empfunden.
Bei sichtbaren Krampfadern, aber auch bei den beschriebenen Symptomen, sollte ein Venenspezialist aufgesucht werden. Risiko- und schmerzlos kann der Arzt mittels Ultraschall untersuchen, ob die Venenklappen funktionieren oder ob ein Venendefekt vorliegt, der behandelt werden sollte.

Krampfadern sind kein bloßes optisches Problem. Sie können zu Folgeerkrankungen wie einem „offenen Bein“, einer schlecht heilenden Wunde, führen – und sie können auch Beschwerden verursachen. So können defekte Venen zu müden, schweren Beinen führen. Oft nehmen die Beschwerden im Tagesverlauf zu, Wärme verschlimmert sie ebenfalls.
Langes Stehen oder Sitzen lässt die Beine bei einem Venenleiden ebenfalls schwer werden, oft schwellen die Knöchelregionen an.
Kurzfristig können Bewegung, Güsse mit kaltem Wasser und das Hochlegen der Beine helfen, die Beschwerden zu verbessern. Grundsätzlich sollte bei müden, schweren und geschwollenen Beinen ein Arzt aufgesucht werden. Der Venenspezialist kann mittels Ultraschalls feststellen, ob eine tieferliegende Venenerkrankung die Beschwerden verursacht. Liegt ein Venendefekt vor, gibt es verschiedene moderne und bewährte Therapien.
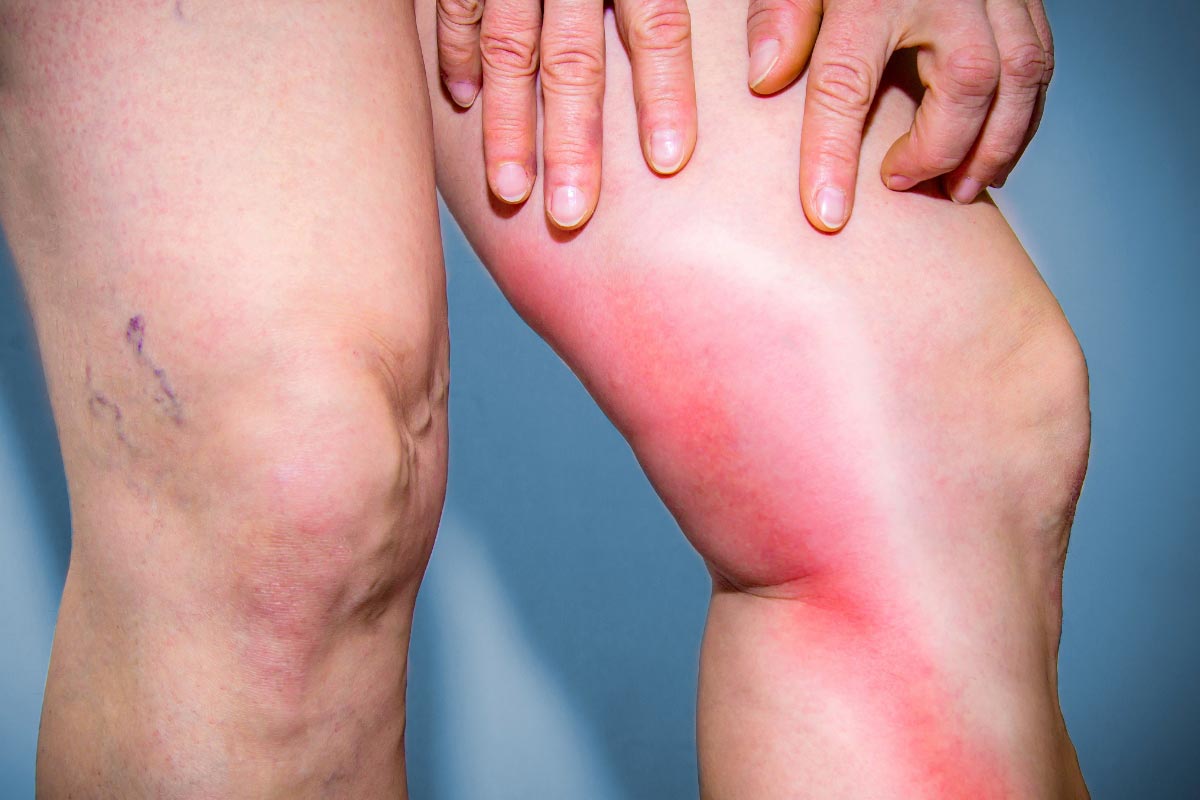
Fühlt sich eine Vene am Bein hart an, schmerzt sie und ist die Haut darüber gerötet und erwärmt, dann können dies Anzeichen für eine Venenentzündung sein.
Bei einer Venenentzündung (Phlebitis) ist oft nicht nur die Venenwand entzündet, sondern es bildet sich häufig zudem ein Gerinnsel (Thrombus). Mediziner sprechen bei einer oberflächigen Venenentzündung daher auch von einer oberflächlichen Venenthrombose (OVT).
Blutgerinnsel können zu schwerwiegenden Folgen führen, deshalb ist es wichtig, dass der Verdacht einer Venenentzündung ärztlich abgeklärt wird.
Folgende Faktoren können eine Venenentzündung bei Krampfadern begünstigen:
• Tumorerkrankung
• Operationen
• Bettlägerigkeit
• Verletzungen der Venenwand
• Schwangerschaft usw.
Kühlende oder wärmende Auflagen können ebenso helfen wie eine lokale Druckbehandlung mit Kompressionsstrümpfen oder Bandagen. Oft werden entzündungshemmende Schmerzmittel wie Ibuprofen oder Diclofenac verordnet. Wenn der Arzt ein größeres Blutgerinnsel oder ein erhöhtes Risiko hierfür festgestellt hat, können gerinnungshemmende Medikamente eingesetzt werden.
Auf jeden Fall sollte zeitnahe ein Arzt aufgesucht werden, da das Ausmaß der erkennbaren Veränderungen nicht mit dem tatsächlich vorhandenen korreliert. Sprich die veränderten Venenabschnitte können viel größer sein.
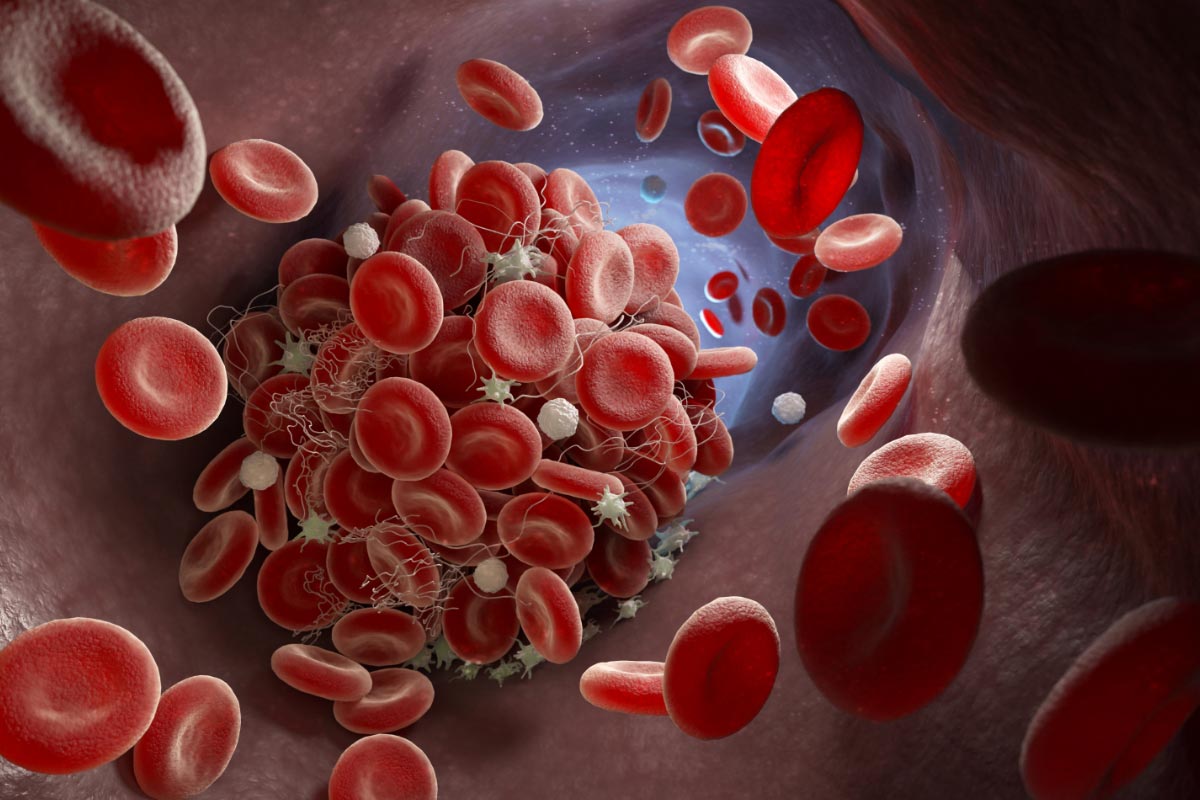
Eine Thrombose ist ein Blutgerinnsel in den tiefen Venen, vorwiegend der Beine. Ist das Blut in seiner Zusammensetzung verändert, verändert sich dessen Strömung durch verminderten Blutkreislauf und wenn die Venenwand bereits durch Vorerkrankungen geschädigt ist, können sich feste Blutbestandteile an dieser Stelle der tiefen Venen zu einem Gerinnsel ansammeln. Anzeichen für eine Phlebothrombose sind Ziehen und Spannungsgefühl in den Beinen. Passiert dies in den oberflächigen Venen, entsteht eine schmerzhafte Venenentzündung, eine Thrombophlebitis. Das betroffene Bein schwillt an. Die Haut wird hart, rötlich oder bläulich.
Löst sich das Gerinnsel, wird es mit dem Blut Richtung Lunge transportiert – unbehandelt kann so eine lebensgefährliche Lungenembolie die Folge sein. Bleibt das Gerinnsel in der Vene, führt es zu Durchblutungsstörungen durch die unwiderruflichen Zerstörung der tiefen Venenklappen. Dadurch kann die Vene das Blut nicht funktionsgemäß vorwärtstreiben und es kommt zum Rückstau des Blutes.
In der Folge findet eine Umleitung des Blutes in die oberflächlichen Venen statt und der Patient entwickelt Krampfadern. Zusätzlich leidet er an einer Schwellung und an einer meist braunen Verfärbung des Beines. Schließlich kann es zu einem Geschwür am Unterschenkel (offenes Bein) kommen.
Den Verdacht einer Thrombose sollte man immer ernst nehmen. Denn je schneller reagiert wird, desto geringer ist der Schaden. Auch auf Reisen ist es ratsam, einen Arzt aufzusuchen
Tipps für die Reise
Begünstigt wird die Entstehung einer Thrombose durch langes Sitzen. Ratsam ist deshalb, sich auch während der Reise möglichst viel zu bewegen und viel zu trinken – am besten Wasser. Alkohol sollte gemieden werden. Das Thromboserisiko ist zusätzlich erhöht bei Älteren, Schwangeren und bei Frauen, die mit bestimmten Hormonpräparaten verhüten. Auch nach Verletzungen und Operationen, Krebserkrankungen, einer kürzlich überstandenen Thrombose oder bei Thrombosen in der Familie steigt das Risiko. Betroffene sollten deshalb zusätzlich Kompressionsstrümpfe tragen, um die Venen zu entlasten. Vor der Reise kann zudem mit dem Hausarzt abgeklärt werden, ob eine vorbeugende Heparin-Spritze nötig ist.
Zunächst ist eine arterielle und venöse Diagnostik erforderlich (körperliche Untersuchung und Duplex, evt. auch bildgebende Verfahren wie Angiographie und Phlebographie).
Bei arteriellem Ulcus und Ulcus mixtum (arteriell und venös) steht bei der Entstehung des offenen Beines die verschlechterte Blutzufuhr im Vordergrund. Daher ist eine Verbesserung der Durchblutung erforderlich – Gefäßchirurgie zur arteriellen OP.
Bei venösem Ulcus cruris steht die Beseitigung der Stauung im Bein im Vordergrund. Daher ist eine Venen-Operation erforderlich – Venenzentrum oder Gefäßchirurgie.
1. konservativ (Druckverbände)
2. konventionelle Operationen
3. Hybridoperationen (endovaskulär+konventionell+konservativ)
Die Ulcustherapie ist oft eine Kombinationsbehandlung mehrerer Verfahren.
• Ulcusshaving
• Strippingoperationen
• Fasziotomieren / Fasziektomieren
• Endoskopische Subfasziale Perforansdissektion (ESPD) nach Hauer
• Selektive Perforansdissektion nach May
• Endovaskuläre Verfahren ( Radiowelle und Laser )
• Patienten mit CVI Stadium III nach Widmer ( C6-Patienten ) mit Ulcus cruris venosum / offenem Bein
• Ausschluss PAVK / Durchblutungsstörung
• Schrittweise Behandlung über mehrere Wochen
• Crossektomie und / oder RFITT ( Radiowelle)
• Selektive Perforansdissektion nach May
• Periulceröse lokale Sklerotherapie mit Ethoxysklerol flüssig oder – Schaum
• Lok. Ulcustherapie (Shaving et al.)
• Hautverpflanzungen, wenn möglich und erforderlich
• Kompressionstherapie lückenlos
• Kurze NU-Intervalle in enger Kooperation mit niedergelassenem Phlebologen mit restriktiver Auswahl sinnvoller Wundauflagen
• Frühzeitige und regelmäßige manuelle Lymphdrainage
Die Behandlung eines offenen Beines ist eine Therapie über Wochen bis Monate,
selten kommt medizinische Hilfe zu spät.
• frühzeitig Beschwerden abklären lassen (Ultraschall) und jährliche Kontrollen einplanen
• kleine Geschwüre nicht verharmlosen, Hoffnung haben auch bei größeren Geschwüren
• Venen-Prophylaxe betreiben und frühzeitig familiäre Häufung und berufliche Exposition analysieren
Kontaktieren Sie uns telefonisch: +49 (0)2103 896-0